Estensione della cresta alveolare in zona estetica
Traduzione automatica
L'articolo originale è scritto in lingua RU (link per leggerlo) .
Questo articolo descrive e spiega una tecnica che crea efficacemente un grande volume di tessuto duro e molle accessibile sul piano verticale senza intervento chirurgico. Vengono discussi anche gli svantaggi dell’estrazione dentale mirata (forzata).
Su metodi e strumenti per ottenere risultati stabili nel trattamento implantologico e parodontale nel corso online Rigenerazione guidata e impianto di navigazione .
Creare un restauro estetico con un impianto è una sfida per i pazienti che presentano riassorbimento alveolare e/o perdita di gengiva aderente, soprattutto quando hanno una linea del sorriso alta. Sono stati proposti molti metodi per sostituire la perdita della cresta alveolare, ma la maggior parte ha comportato procedure chirurgiche per aggiungere tessuto osseo o sostituti ossei per compensare la perdita di osso alveolare.
Questo caso presenta un’alternativa all’aumento osseo utilizzando il movimento dentale ortodontico nella zona estetica in una donna di 62 anni. Il movimento dei denti è stato facilitato dal posizionamento degli impianti e dall’aumento dei tessuti molli e dei contorni ossei del viso.
Diminuzione dell'altezza della cresta alveolare
La riduzione dell’altezza della cresta alveolare (CAH) dopo l’estrazione del dente è un importante processo fisiologico irrisolto che causa problemi fisici, psicologici ed economici a milioni di persone in tutto il mondo. L’ESA è un processo cronico, progressivo e irreversibile di origine multifattoriale.
Atwood ha eseguito uno studio clinico, cefalometrico e densitometrico sulla riduzione del volume della cresta residua in 76 pazienti edentuli. Ha scoperto che il tasso medio di contrazione (diminuzione/diminuzione) della mascella inferiore era quattro volte superiore a quello della mascella superiore.
Modi per compensare il deficit della cresta alveolare
Un modo per compensare il deficit della cresta alveolare è l’uso di innesti ossei a barra. Questi innesti sono prevalentemente corticali, hanno la tendenza a subire un piccolo riassorbimento e tipicamente aderiscono (assimilano) molto bene all'osso ricevente entro un periodo di tempo relativamente breve. Mantengono inoltre il volume osseo durante il posizionamento dell'impianto e la densità ossea. Nonostante i numerosi vantaggi degli innesti a barra per l’aumento della cresta alveolare, esistono complicazioni quando li si utilizza per l’aumento dei tessuti orizzontali e verticali.
Il dolore può verificarsi sia nel donatore che nel ricevente. Sul lato del donatore, il dolore alla sinfisi può essere associato a complicazioni come sanguinamento, lesioni del nervo mentale e danni ai tessuti molli delle guance, delle labbra e della lingua, nonché alla frattura della struttura trapiantata. Possono verificarsi dolore, gonfiore, lividi e deficit neurosensoriali, che includono sensibilità alterata nell'area del labbro inferiore e del mento. I danni ai rami nervosi nella zona delle guance possono essere causati da complicazioni come sanguinamento, danni ai tessuti molli, danni ai tessuti nervosi e frattura della trave e della mandibola.
La morbilità postoperatoria comprende spasmo dei muscoli masticatori, dolore, gonfiore, lividi e sensazione alterata nel labbro inferiore/mento e nel nervo linguale. Nel ricevente possono verificarsi spasmo dei muscoli masticatori, gonfiore, sanguinamento, dolore, lividi, infezioni, riassorbimento osseo, deficit neurosensoriali e rigetto dell'innesto.
Estrusione del dente ortodontico
“Estrusione di denti ortodontici” è un termine usato per descrivere il movimento forzato (destinato) dei denti su un piano verticale utilizzando forze moderate. È stato suggerito che l’estrusione di dente singolo possa essere utilizzata come tecnica aggiuntiva nella terapia parodontale volta ad eliminare o ridurre i difetti ossei angolari senza compromettere l’attacco parodontale dei denti adiacenti.
L'effetto dell'estrusione ortodontica sui tessuti parodontali è stato valutato (dimostrato) sia in studi clinici che in esperimenti su animali. Le prime ricerche di scienziati tra cui Oppenheim, Ritchey, Orban e Reitan hanno dimostrato che:
- l'estrusione ha portato ad un aumento dell'osso nell'area dell'apice della radice, nonché nell'area della cresta alveolare del dente spostato;
- la cresta alveolare di un parodonto sano avrà una connessione normale (1-2 mm) con la giunzione smalto-cemento.
Batenhorst et al hanno riferito che l'estrusione del dente in una scimmia non solo ha portato al ripristino dell'altezza della cresta ma anche ad un aumento della larghezza della gengiva aderente. Van Venrooy e Yukna hanno utilizzato un cane per valutare l'efficacia dell'estrusione dei denti ortodontici associata alla malattia parodontale avanzata. Gli autori hanno fatto avanzare i denti ad una distanza compresa tra 3 mm e 4 mm e hanno potuto vedere che sui denti studiati, rispetto a quelli non avanzati, l'infiammazione del tessuto gengivale era meno pronunciata e le tasche parodontali erano meno profonde. Hanno anche scoperto che l’estrusione determinava un allargamento della cresta ossea. È stato suggerito che l’estrusione di denti con malattia parodontale avanzata:
- può spostare la microflora sottogengivale in posizione sopragengivale;
- hanno un effetto terapeutico sul parodonto.
Pontoriero et al. e Kozlowsky et al. hanno sviluppato un metodo di estrusione del dente che combinava l'applicazione di forze ortodontiche con la resezione delle fibre attaccate al periostio (fibretomia). La procedura combinata è stata eseguita in una serie di casi e si è scoperto che promuove l’estrusione dei singoli denti ma inibisce la concomitante migrazione parodontale verso la corona dentale.
La porzione del dente precedentemente preparata è stata poi lasciata aperta e accessibile per le successive procedure restaurative. Pertanto, il movimento dentale forzato (mirato) ha diritto alla vita come metodo per modificare il margine gengivale. L’insieme più comune di indicazioni cliniche per l’uso del movimento forzato sono quei casi in cui non è desiderabile rimuovere il tessuto gengivale dai denti adiacenti e dove le procedure chirurgiche per innestare il tessuto non saranno prevedibili (cioè copriranno la superficie della radice). L’indicazione ideale per lo spostamento dentale forzato (mirato/forzato) sarebbe la presenza di corone artificiali quando si verifica una recessione durante il loro posizionamento o a seguito di un trauma.
Caso clinico
Una donna di 62 anni si è presentata al Dipartimento di Ortopedia Avanzata dell'Università della California del Sud. La sua lamentela principale riguardava l'aumento della mobilità dei denti anteriori nella mascella superiore, nonché un aumento della distanza tra loro. La sua storia medica era insignificante. L'esame intraorale ha evidenziato la mobilità dei denti anteriori della mascella superiore di grado II e III e le loro fluttuazioni. (foto 1)
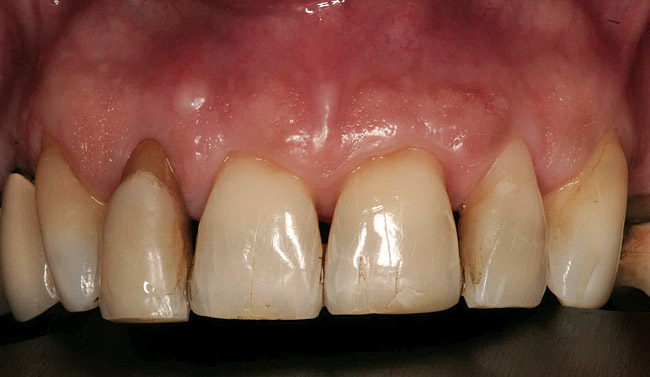
Foto 1
Il paziente non presentava spasmi dei muscoli masticatori e nessuna restrizione nell'apertura della bocca. La valutazione delle sue radiografie ha rivelato una significativa perdita ossea attorno ai denti anteriori mascellari, con una perdita di attacco fino all'80% nell'area degli incisivi laterali (Figura 2).
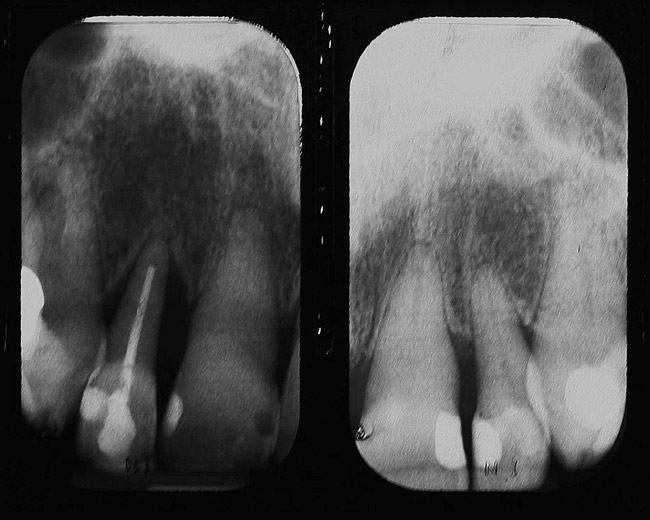
Foto 2
Dopo aver raccolto i dati ed effettuato la diagnostica, è stato sviluppato un piano di trattamento completo per il paziente. Una delle diagnosi era la perdita del supporto. Gli autori ritengono che ciò sia dovuto a forze eccessive dirette verso i denti anteriori della mascella superiore. Erano soggetti a traumi occlusali, che hanno contribuito alla perdita di attaccamento, mobilità e oscillazione. Con il ripristino dell'ancoraggio ci si aspettava una diminuzione della mobilità e una possibile eliminazione delle vibrazioni dei denti n. 8 e 9 ed eventualmente un miglioramento dei livelli di attacco parodontale.
Il paziente non voleva utilizzare protesi rimovibili durante il trattamento. La prima fase del piano di trattamento prevedeva la rimozione della placca sottogengivale e la levigatura radicolare dei denti anteriori mascellari (Foto 3 - Foto 5), seguita dall'estrusione ortodontica dei denti n. 7 e 10.
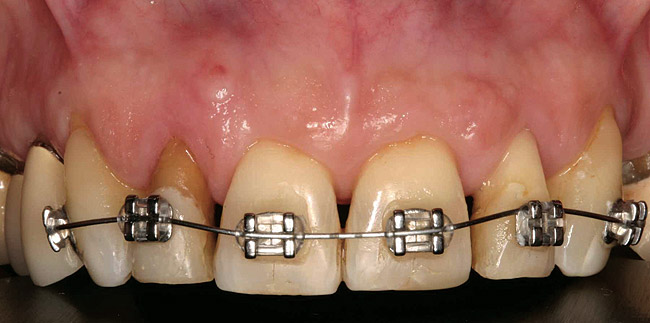
Foto 3
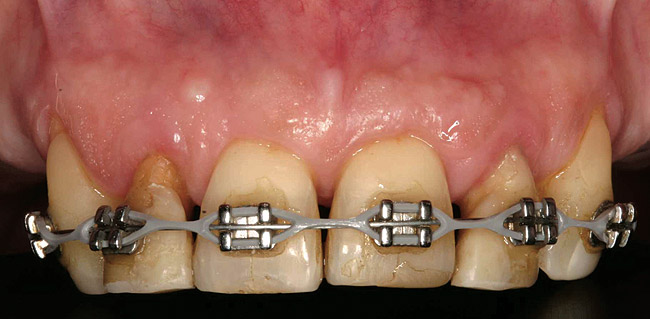
Foto 4

Foto 5
Tre mesi dopo l'estrusione, il dente n. 10 è diventato sensibile ed è stata necessaria una pulpotomia. Sette mesi dopo l'estrusione, il volume disponibile di osso e tessuto molle è stato esaminato clinicamente e radiograficamente. Il volume dei tessuti duri e molli è stato considerato sufficiente per consentire il posizionamento dell'impianto con un risultato accettabile (Fig. 6 e Fig. 7).
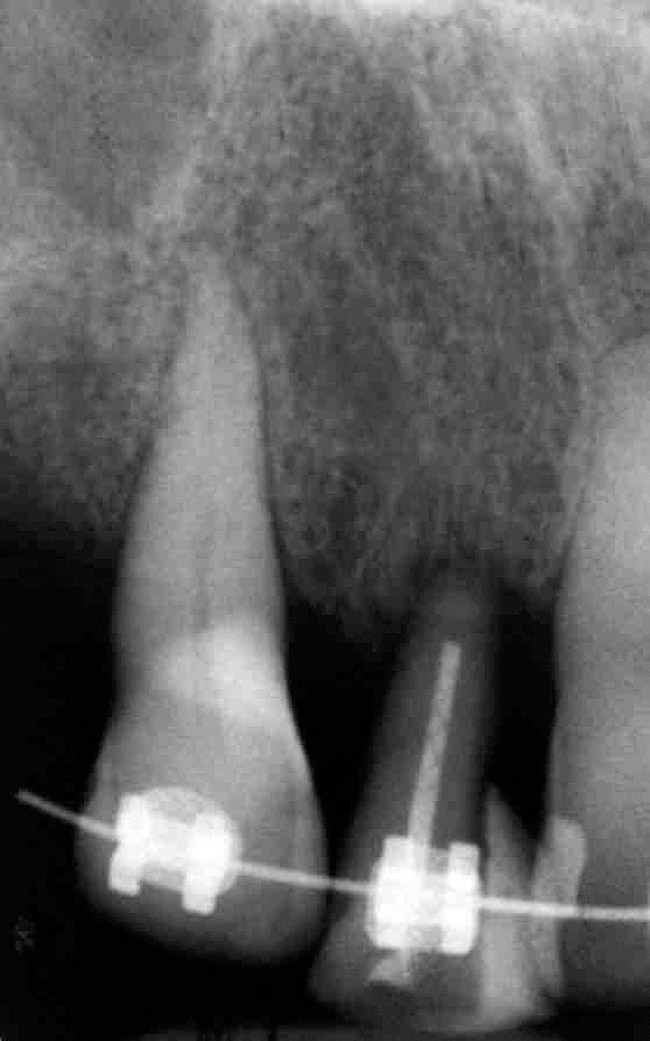
Foto 6
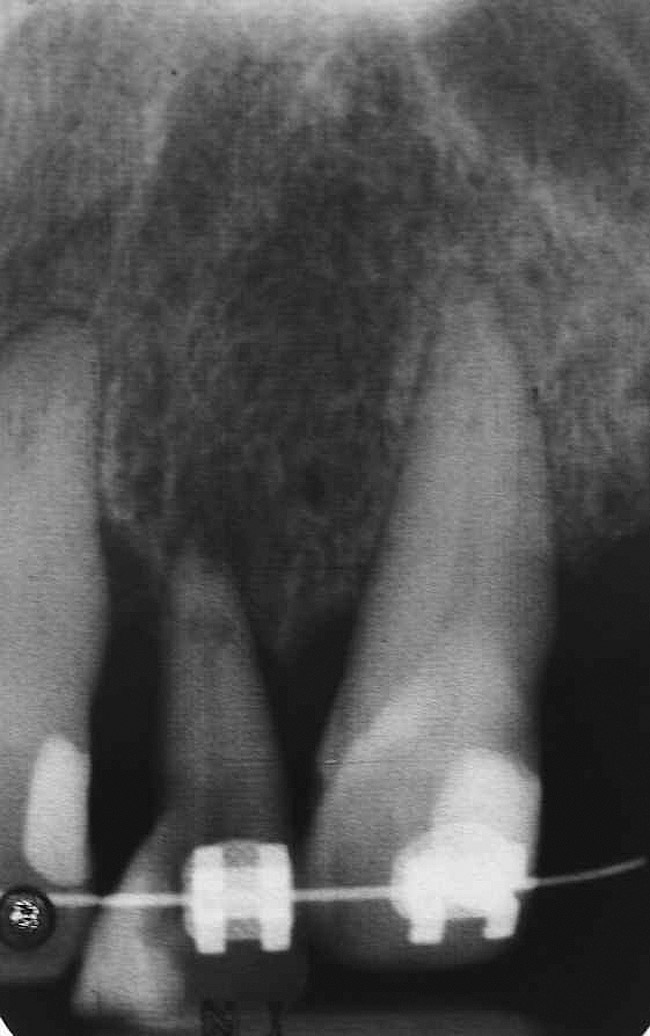
Foto 7
I denti laterali della mascella superiore sono stati rimossi nel modo più atraumatico possibile e gli impianti sono stati immediatamente inseriti. Le corone cliniche dei denti estratti sono state riattaccate all'apparecchio ortodontico come restauri temporanei (Figura 8). Dopo cinque mesi gli impianti sono stati esposti e sono state prese le impronte. Anche i restauri temporanei sono stati fissati con viti (negli impianti) (Fig. 9).
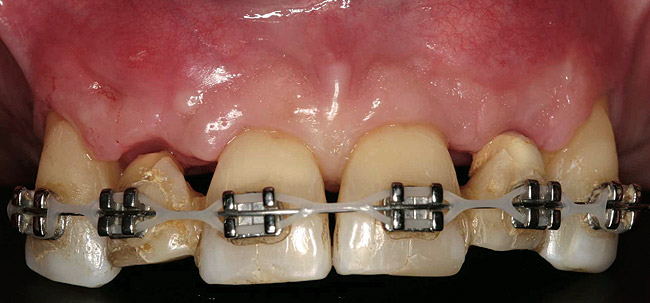
Foto 8
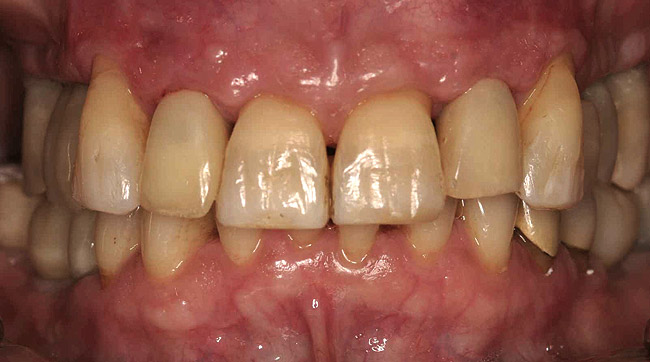
Foto 9
Allo stesso tempo, sugli impianti che ripristinavano i denti posteriori sono stati posizionati restauri temporanei supportati da impianti, ripristinando così il supporto. Dopo la rimozione delle strutture ortodontiche, la mobilità degli incisivi centrali era ridotta a meno di 1 grado.
Dopo che i tessuti molli erano guariti e i restauri provvisori erano stati modellati per 4 settimane, è stato utilizzato un cucchiaio personalizzato per prendere impronte per duplicare i contorni dei tessuti molli sul modello fuso. Ciò ha consentito al tecnico di produrre contorni sottomucosi per i restauri finali identici a quelli creati per i restauri provvisori (Figura 10).
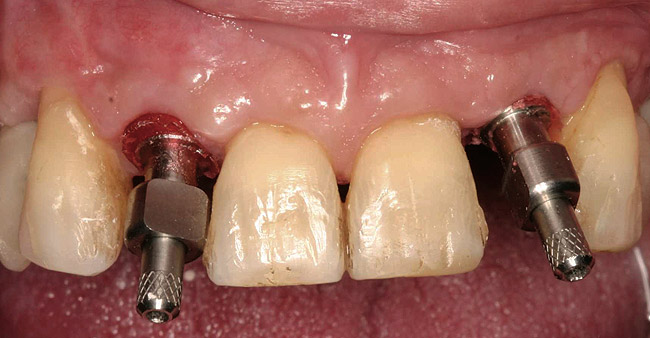
Foto 10
I restauri finali sono stati installati dopo 2 mesi. Sebbene i denti n. 8 e 9 presentassero perdita di adesione e ridotta mobilità, è stato riscontrato che avevano una buona prognosi con una cura adeguata. L'esame mostrato nella Foto 11 mostra, sia clinicamente che radiograficamente, che è stata ottenuta un'estetica accettabile e che gli impianti erano ben integrati. Il confronto nelle foto 12 e 13 mostra i miglioramenti ottenuti al termine del trattamento.
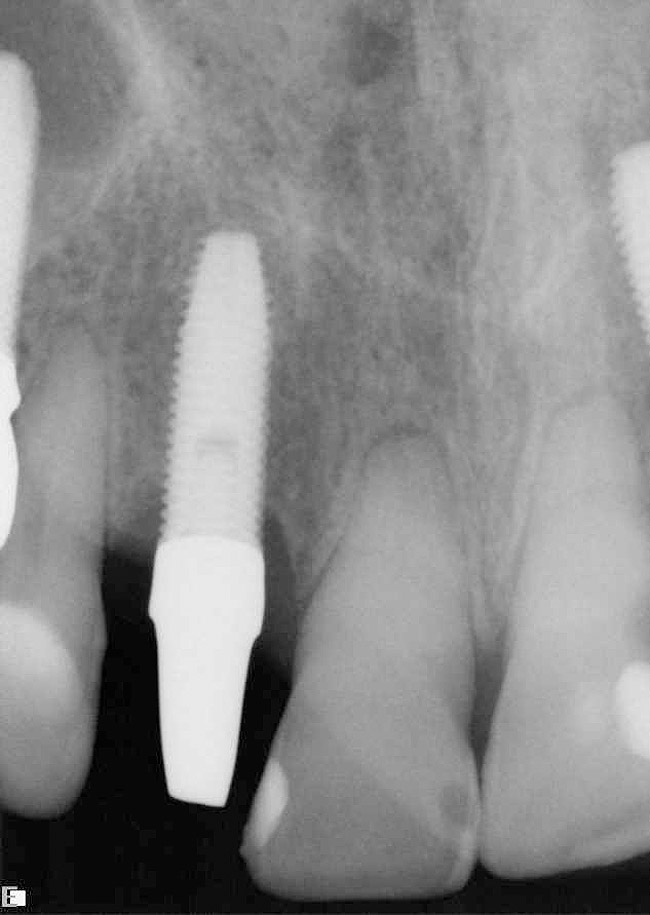
Foto 11
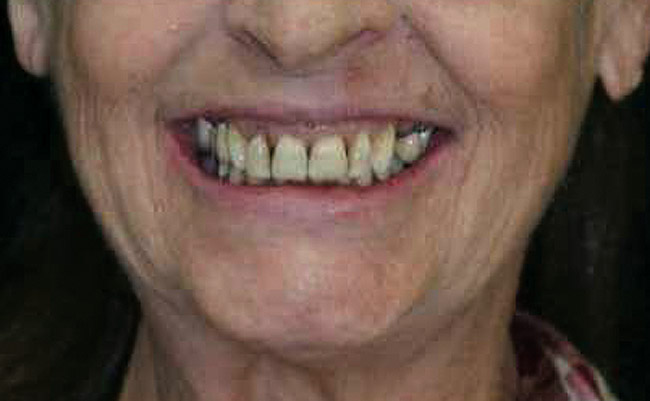
Foto 12
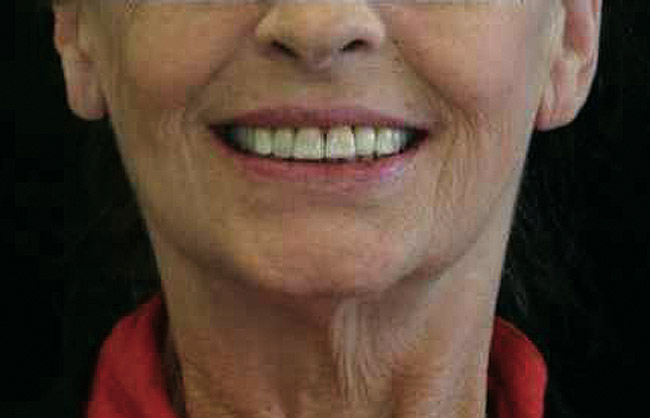
Foto 13
Opzioni di trattamento per i pazienti con malattia parodontale
Gli impianti osteointegrati consentono ai pazienti a cui mancano i denti di sostituirli nel modo più conservativo possibile, risparmiando tempo sulla preparazione dei denti adiacenti. Hanno anche una consolidata esperienza di successo. Tuttavia, altri problemi derivanti dall’estetica dei tessuti molli attorno agli impianti dentali dipendono in gran parte dal volume dei tessuti duri e molli. Questi problemi hanno reso necessaria la creazione di nuovi criteri nella pianificazione del trattamento per i pazienti a rischio di malattia parodontale.
Uno di questi criteri in primo piano dovrebbe essere la preparazione di un sito per l'impianto che sia di dimensioni e volume adeguati. Deve essere tale che l'estetica attorno all'impianto sia accettabile. Ulteriori aspetti della pianificazione del trattamento da considerare sono se eventuali denti possono essere salvati dal punto di vista protesico parodontale e se i denti devono essere estratti. È inoltre necessario considerare tecniche che, se necessario, possano aumentare lo spazio potenziale per le terminazioni nervose.
È inoltre necessario tenere conto della sequenza ottimale del posizionamento dell'impianto e delle tecniche chirurgiche per il trattamento della mucosa. Uno dei problemi più impegnativi sorge quando il posizionamento dell’impianto deve continuare nonostante la rimozione del difetto in pazienti a rischio di malattia parodontale. È importante innanzitutto capire come affrontare idealmente i difetti residui che spesso possono essere associati all’estrazione del dente. Per posizionare impianti in grado di fornire supporto protesico progettato per mantenere l'armonia funzionale ed estetica con i denti naturali adiacenti.
L'estrazione del dente seguita dal posizionamento immediato degli impianti è stata sostenuta come un approccio più fattibile per sostituire i denti problematici con impianti.
Il miglioramento dell’architettura dei tessuti molli e duri attraverso un efficiente movimento di estrusione dei denti si è dimostrato un successo. Brown e Ingber sottolineano che l'avanzamento molare verticale e l'avanzamento forzato (forzato) sono metodi per correggere la topografia ossea e gengivale. L'apparato fibrogengivale non ha elasticità, quindi allungarlo durante il movimento dei denti allevia la tensione sull'osso alveolare. È ampiamente noto che questa tensione stimola la perdita ossea nella regione della cresta alveolare. Il movimento estrusivo dei denti aumenta anche il volume dei tessuti molli aumentando l’area della gengiva aderente. Questo aumento si verifica perché durante questo tipo di movimento, il margine gengivale migra verso la corona mentre la giunzione mucogengivale rimane stabile.
La cresta ossea alveolare è una base importante per i livelli gengivali. La posizione di questi rapporti è un modo importante per valutare quali saranno i livelli gengivali dopo l'intervento: maggiore è la distanza dalla cresta ossea al margine gengivale libero (FCG), maggiore è il rischio di perdita di tessuto dopo una procedura invasiva. Si consiglia l’estrusione ortodontica se la distanza dalla cresta ossea è pari o superiore a 3 mm. Tuttavia, i livelli gengivali devono essere sufficientemente equilibrati per compensare il successivo riassorbimento osseo e la potenziale maggiore perdita di tessuto molle causata dal movimento della cresta ossea verso la corona del dente.
È stata descritta anche la relazione tra tessuto osseo interprossimale e presenta una stretta relazione; le dimensioni si basano sulla parte situata più coronalmente della cresta ossea interprossimale dei denti adiacenti e non sono correlate alla posizione interprossimale della cresta ossea del dente da rimuovere. Pertanto, se la papilla interdentale ha una dimensione > 4 mm (cresta bassa), allora i denti adiacenti presenterebbero prevedibilmente una certa perdita di tessuto molle interprossimale dopo l’estrazione ad una profondità compresa tra 3 mm e 4 mm.
L’estrusione ortodontica di un dente danneggiato non migliorerà la posizione dell’altezza della papilla interprossimale. Questa altezza è determinata dai livelli di attacco parodontale ai denti adiacenti. Quando viene rimosso un dente avanzato, l’altezza dell’osso esterno aumenterà rispetto al livello prima dell’inizio dell’avanzamento, ma l’altezza dell’osso interprossimale rimarrà sostanzialmente invariata.
Va detto riguardo ai limiti (controindicazioni) dell'allontanamento forzato; L'aumento del livello osseo e del volume dipende in gran parte dalle condizioni esterne dei denti n. 7 e 10. Ciò si riflette clinicamente nel miglioramento dei contorni dei tessuti molli del viso come risultato del restauro implantare dei denti n. 7 e 10. La rimozione forzata di questi due denti ha fatto ben poco per migliorare l'altezza dell'osso interprossimale, poiché è determinata dai livelli di attacco ai denti adiacenti. Ciò è chiaramente dimostrato dall'esame delle radiografie (Fig. 6 e Fig. 7). Prestare attenzione ai livelli ossei dopo la rimozione e ritenzione forzata e alle radiografie dopo il posizionamento dei restauri. Si può vedere chiaramente che c'è stato un miglioramento minimo o trascurabile nei livelli dei tessuti molli nella regione interprossimale.
conclusioni
Gli autori hanno analizzato la porzione di estrusione controllata del dente come un modo in cui la posizione del margine gengivale e della cresta ossea poteva essere riposizionata verso la corona prima che il dente fosse estratto. Sono state discusse anche le limitazioni all'applicazione di questa tecnica. Questo approccio può creare un volume maggiore di osso e tessuto molle disponibile sul piano verticale senza intervento chirurgico, concentrandosi su deformità isolate in preparazione al posizionamento dell’impianto.
Maggiori informazioni sul mini-impianto in ortodonzia nel corso online per ortodontisti e chirurghi della Scuola di ortodonzia di Sergei Popov. Modulo 1. Mini-impianto nella pratica ortodontica .
http://www.aegisdentalnetwork.com/
